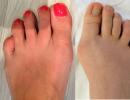
Медико-генетическое консультирование. Генетик
Наследственность играет немаловажную роль в жизни каждого человека. Благодаря ей мы берём от наших родителей черты внешности, характера, таланты и наклонности. Но вместе с положительными качествами будущему ребёнку передаются наследственные заболевания и аномалии.
По генетическим анализам врач определяет, есть ли риски развития патологических процессов в организме малыша, и выясняет, были ли в мужской и женской линии родителей генетические заболевания.
Семейной паре, которая планирует или уже вынашивает малыша, обязательно нужно записаться на генетический осмотр. Лучше всего это сделать ещё при планировании беременности, но если вышло так, что зачатие уже произошло, посетить врача всё же не помешает. Это убедит родителей, что младенец родится здоровым.
В этой статье разберём подробно, зачем нужна консультация у генетика, как она проходит и кому рекомендовано посетить доктора.
Зачем нужна консультация генетика во время беременности
По мнению врачей-генетиков, поход на консультацию очень важен и нужен будущим родителям. Перед зачатием и рождением ребенка оба партнёра должны пройти медицинское обследование, пропить витамины и вылечиться от выявленных заболеваний (в том случае, если они есть).
Кроме того, пара должна получить консультацию генетика. Он расскажет о наличии наследственных болезней у родителей и выявит, есть ли риск развития отклонений у будущего ребенка.
На ранних сроках беременности врач смотрит, какая вероятность развития патологий у плода. Если есть какие-то риски, то отправляют на анализ крови и дополнительные обследования для уточнения результатов.
Прийти на прием к врачу-генетику обязательно нужно паре, в которой женщине более 30, а мужчине более 35 лет.
Кроме того, если на предыдущей беременности был выкидыш или девушка пила запрещённые препараты, то консультация также необходима.
Кто входит в группу генетического риска
- Семейные пары, имеющие такой вид заболеваний.
- Браки и половая активность с близкими и кровными родственниками.
- Девушки с плохим анамнезом (ранее были сделаны аборты или самопроизвольный выкидыш, выявление бесплодия, рождение мёртвого ребенка).
- Муж/жена работающие на предприятии, где есть постоянный контакт с вредными химическими веществами (радиация, краска, токсины, ядохимикаты).
- Категория девушек младше 18 и старше 30 лет, и мужчины старше 35 лет.
По мнению акушеров-гинекологов, при прохождении первого скрининга нельзя игнорировать направление к генетику. Его нужно обязательно посетить перед планированием новорожденного и после зачатия, чтобы минимизировать риски развития аномалий у будущего ребёнка.
Обычно всем семейным парам, которые попали в группу риска, назначаются дополнительные тесты крови и диагностические мероприятия на выявление причин отклонений. Все остальные семейные пары могут записываться к доктору по желанию.
Какие бывают генетические исследования
На сегодня выделяют два основных вида генетического исследования.
Рассмотрим их подробно.
До зачатия
Специалист изучит состояние здоровья родственников и супругов, возраст, количество детей, уточнит причины смерти (если кто-то из родственников умер). Если по женской и мужской линии не было генетических отклонений и каждое поколение рождало здоровых детей, значит, бояться нечего.
В том случае, если по какой-либо линии были проблемы или бабушка/дедушка были серьёзно больны, супружеской паре назначается исследование хромосомного набора. При прохождении процедуры у будущего отца и матери возьмут образец крови для диагностики.
Из биологического материала лаборант выделит лимфоциты и в пробирке проведёт искусственную стимуляцию. В этот период хорошо видны хромосомы. По их количеству специалист выявляет, нет ли изменений в хромосомном наборе.
Во время беременности
В период вынашивания малыша основные методы диагностики на предмет отклонений в развитии малыша - УЗИ или биохимическое исследование.
При ультразвуковом исследовании врач сканирует живот при помощи специального датчика. Это самый безопасный и быстрый способ обследования. При биохимическом анализе берётся анализ крови у беременной. Такие способы диагностики называются неинвазивными.

При проведении инвазивных методов диагностики происходит медицинское вторжение в полость матки. Так, специалист получает биологический материал для диагностики кариотипа плода.
Такая группа диагностических методов включает в себя:
- амниоцентез;
- биопсия хориона;
- плацентоцентез;
- кордоцентез.
Биологический материал берётся из плаценты, околоплодных вод и плазмы крови из пуповины. Такие диагностические мероприятия считаются опасными и проводятся только по назначениям доктора.
К примеру, если у матери выявлен ген гемофилии, и на поздних сроках беременности УЗИ показало, что пол ребёнка мужской, то инвазивные методы диагностики проводятся в стационаре. После всех процедур девушка должна оставаться в дневном отделении ещё несколько часов под контролем гинеколога.
Биопсию хориона проводят с 8 по 13 неделю вынашивания младенца. Доктор делает пункцию передней части живота. Вся процедура занимает 5–7 минут, результаты теста можно узнать уже спустя 2–3 дня. Такие способы обследования помогают выявить отклонения в развитии плода на ранних сроках беременности.
Амниоцентез (забор амниотической жидкости) делают на 18–25 неделе. Он считается наиболее безопасным инвазивным способом исследования. Результаты анализов можно узнать спустя несколько недель в зависимости от того, как быстро клетки начнут делиться.
Кордоцентез (пункция плода) делается на поздних сроках вынашивания (23–26 недели). Это наиболее точный метод диагностики, результаты анализов можно узнать уже спустя 6 дней.
Пункция пуповины плода, забор пуповинной крови - кордоцентез - проводят на поздних сроках: 22–25 неделя. Очень точный метод исследования, помогающий выявить генетические аномалии у плода, срок результатов анализа - до 5 дней.
Неинвазивные методы диагностики назначаются всем женщинам в положении, инвазивные только в том случае, если в анамнезе есть какие-то отклонения.
Как проходит консультация
Во время консультации врач делает следующее:
- Проводит анкетирование — партнёрам нужно рассказать историю болезней своей семьи.
- Изучает историю болезни будущих родителей.
- Если есть какие-то хронические заболевания, то назначает анализ крови, ультразвуковое исследование и амниоцентез.
- Составляет генеалогическое древо с подробным описанием каждого члена семьи.
- Проводит расшифровку пренатального скрининга.
На приеме будущие родители могут задавать свои вопросы доктору и уточнять интересующую их информацию.
Расшифровка результатов и их оценка чаще всего проводится генетиком совместно с гинекологом и семейной парой. Если в данных есть какие-то отклонения, то врач даёт партнёрам информацию, как избежать возможных осложнений и помогает принять решение, стоит ли дальше вести беременность.
Профилактика генных заболеваний
Чтобы избежать генных патологий, будущим родителям рекомендовано провести профилактику. Такие мероприятия должны проводиться до зачатия младенца. Партнёрам рекомендовано пропить курс витаминов, отказаться от вредной пищи и привычек (курение, алкоголь).
Кроме того, оба партнёра должны огородить себя от контакта с химическими и токсическими веществами. Если по линии отца или матери были наследственные патологии, то нужно будет пройти ДНК-тест.
Витаминный комплекс, который назначает гинеколог при планировании, должен содержать фолиевую и аскорбиновую кислоты, а-токоферол, витамины группы В. В меню включите свежие овощи и фрукты, мясо, кисломолочные продукты. Это поможет укрепить организм и подготовить его к развитию новой жизни.
Об особенностях генетических обследований расскажет врач-генетик.
Заключение
Беременность - это прекрасный период в жизни девушки.
За это время происходят кардинальные перестройки в организме. Чтобы ребёнок родился здоровым, семейной паре нужно тщательно готовиться к этому событию. Поход к генетику позволит будущим родителям убедиться в том, что беременность пройдёт нормально, и узнать, нет ли каких-либо рисков развития пороков или генетических заболеваний.
Генетик – специалист, изучающий физические и психические особенности, наследуемые человеком от родителей, которые в значительной степени определяются генами, а также осуществляет лечение заболеваний генетического происхождения.
Заболевания с аутосомно-доминантным типом наследования;
Заболевания с Х-сцепленным доминантным типом наследования;
Муковисцидоз;
Нейрофиброматоз 1-го типа;
Синдром дисомии по Y-хромосоме;
Фармакогенетика;
Значение генетики для медицины;
Миотоническая дистрофия (дистрофическая миотония);
Особенности клиники наследственной патологии;
Синдром Клайнфелтера;
Евгеника;
Миодистрофия Дюшенна-Беккера;
Адреногенитальный синдром;
Клиническая диагностика наследственных болезней;
Синдром Вольфа-Хиршхорна;
Составление родословной;
Синдром умственной отсталости с ломкой Х-хромосомой;
Генетическая классификация наследственных болезней;
Микроцитогенетические синдромы;
Синдром Патау (трисомия 13);
Синдром частичной трисомии по короткому плечу хромосомы 9;
Семейная гиперхолестеринемия;
Синдром Эдвардса (трисомия 18);
Наследственная предрасположенность к алкоголизму;
Синдром кошачьего крика.
Таким образом, можно сделать вывод, что в предмет и задачи генетики входит установление генетической природы болезней, а не лечение отдельных органов и систем организма человека.
Рассмотрим случай со здоровой женщиной Дарьи и ее отцом - альбиносом. Вероятность наследования Дарьей гена альбинизма составляет 1 /2. Среди предков и кровных родственников мужа Дарьи Ивана альбинизм не встречается. Таким образом, основываясь на частоте встречаемости гена альбинизма среди всего населения, генетик знает, что вероятность того, что Иван является носителем этого гена, равна 1/70. И даже если и Дарья, и Иван являются носителями гена альбинизма, вероятность объединения этих генов у их потомства равна 1 /4.
Врач-генетик – это медицинский специалист, в компетенции которого находятся выявление, терапия и профилактика генетических, то есть наследственных патологий. Также генетик занимается диагностикой болезней, к которым у человека есть наследственная предрасположенность.
Проще говоря, в сферу профессиональных интересов генетика входят все патологии, нарушения, заболевания, передающиеся по наследству из поколения в поколение или через поколение от родителей детям, от бабушек и дедушек внукам и т.д.

Обычно больной не может установить у себя наличие генетических заболеваний самостоятельно. А их симптомы могут быть неочевидны. Поэтому к генетику нужно обращаться людям, которые знают или предполагают, что в их семье уже были случаи наследственных патологий. А в большинстве случаев к генетику пациента направляет другой узкоспециализированный специалист, который подозревает, что конкретное заболевание пациента связано с наследственностью. Также к генетику желательно обратиться при планировании беременности, особенно если один из будущих родителей достиг возраста 35 лет.
Врач генетик занимается хромосомными, генными патологиями, а также многофакторными заболеваниями. Можно перечислить те аномалии и нарушения, которые в практике специалиста случаются наиболее часто:
Хромосомные
Патологии и заболевания, которые возникают вследствие мутации хромосом у взрослого человека или зародыша, плода во время беременности:
- Синдром Дауна, синдром Патау – заболевания возникают в результате того, что в момент оплодотворения яйцеклетки в геноме будущего ребенка появляется лишняя хромосома.
- Синдром Клайнфельтера – чисто мужское заболевание, делающее мужчину бесплодным.
- Синдром Шерешевского-Тернера – хромосомное нарушение, проявляющееся физическими аномалиями.
Генные
Отклонения, которые проявляются в расстройствах метаболизма. Вследствие этого у пациента возникают дисфункции определенных органов, нарушения физического развития:
- Гемофилия – недостаточная выработка белков, отвечающих за свертываемость крови. Данная патология характерна только для мужчин, женщины же являются носителями деструктивного гена.
- Талассемия – недостаточный синтез гемоглобина.
- Ихтиоз – нарушения белкового и липидного обмена, в результате которых процесс ороговения кожного покрова нарушается. На теле больного возникают толстые чешуйки.
- Муковисцидоз – это аномалия, вследствие которой нарушается функциональность органов, вырабатывающих слизь (слюнные и половые железы, легкие).
- Синдром Марфана – нарушение синтеза вещества, которое отвечает за нормальные качественные характеристики соединительной ткани. Данная аномалия вызывает проблемы с опорно-двигательным аппаратом, сердечно-сосудистой системой, нервной системой.
Многофакторные
Заболевания, в формировании которых генные нарушения играют лишь частичную роль наряду с другими патологическими факторами. Предрасположенность к болезни у человека появляется еще во время внутриутробного развития. А вот возникнет ли заболевание или никогда не проявится, зависит от множества внешних обстоятельств:
- Плоскостопие.
- Сахарный диабет.
- Сердечно-сосудистые патологии.
- Заячья губа.
- Язва желудка и некоторые другие заболевания ЖКТ.
- Бронхиальная астма и другие иммунные, аутоиммунные патологии.
- Шизофрения и другие психические болезни и расстройства.
Полный список всех болезней, которые находятся в компетенции врача, очень обширен, и насчитывает около 1500-3000 разновидностей генных патологий.

Когда обращаться за консультацией генетика
Основное показание для обращения к врачу-генетику, это планирование беременности. Особенно консультация специалиста нужна таким парам:
- Пара, которая не может зачать ребенка на протяжение более чем полугода после начала попыток.
- Если у женщины в анамнезе есть как минимум две невыношенные беременности. В том числе в случае выкидышей или мертворожденности плода. А также если у близких родственников женщины были случаи частых самопроизвольных абортов, рождения мертвого плода.
- Если в семейный анамнез одного или обоих родителей отягощен известными случаями наследственных, генетических, тяжелых хронических заболеваний. В том числе, если в семье уже есть ребенок с какими-либо генетическими заболеваниями.
- В случае если возраст будущей матери более 35 лет. Если отец старше 40 также не лишним будет проконсультироваться с врачом-генетиком.
- В случае заключения брака между близкими родственниками (полнородные и неполнородные кровные родственники в одном поколении, в соседних поколениях или через поколение).
- При планировании искусственного зачатия – ИКСИ или ЭКО.
- Если во время беременности были зафиксированы любые патологии развития плода или ход беременности дает повод подозревать хромосомные нарушения.
- Если на развитие плода теоретически могли повлиять соматические или психические заболевания матери, прием медикаментов, курение, употребление алкоголя или наркотических, психотропных препаратов.
- Если во время любых исследований до или во время беременности были выявлены отклонения в биохимических маркерах.
Так как планирование зачатия ребенка в детском и подростковом возрасте происходит крайне редко, проконсультироваться с генетиком нужно при наступившей беременности у юной девушки (15-19 лет) или девочки (до 15 лет).
Ребенку консультация генетика нужна в случае возникновения у него следующих симптомов:
- Нарушение психоречевого и/или физического развития.
- Задержка психического развития.
- Врожденные пороки или аутистические аномалии.
- Возникшие на протяжении жизни физические патологии, аномалии.
Консультация врача-генетика позволит получить ответ на следующие вопросы:
- Есть ли у обследуемого пациента генетические отклонения, нарушения, патологии, аномалии, заболевания.
- Является ли обследуемый носителем наследственной болезни.
- Можно ли, а если можно, то как предупредить рождение больного потомства.
- Можно ли в данной ситуации планировать беременность или сохранять уже наступившую.
- Какую помощь можно оказать больному, в том числе ребенку с генетическим заболеванием и где ее можно получить.
- Как избежать рецидива заболевания в будущем.
Важно! В компетенции генетика установление материнства или отцовства, биологического родства или отсутствие такового. Специалист также может помочь в составлении семейного древа.
Как проходит прием у генетика
Подготовка к приему у специалиста состоит из нескольких пунктов:
- Нужно собрать как можно больше сведений о наличии в своей семье и семье мужа/супруги хронических или наследственных заболеваний.
- Если на руках есть медицинская документация – история болезни, истории болезни близких родственников, медицинские заключения, результаты исследований – все это подготовить и взять с собой.
- Накануне не принимать никаких медицинских препаратов. Или поставить врача в известность о том, что вы принимаете те или иные медикаменты, ведь это может отразиться на результатах исследований.
Важно! Нужно понимать, что генетик может диагностировать то или иное наследственное заболевание или патологию, но знать симптомы всех существующих болезней он не может. Поэтому генетик часто направляет пациента к другим специалистам – невропатологу, ортопеду и другим для того, чтобы они распознали признаки и подтвердили наличие многофакторных заболеваний. Пациент должен быть готов к обследованию не только у генетика, но и одного или нескольких других врачей.
Консультация генетика включает 2 последовательных этапа:
- Дифференциальная диагностика и постановка или подтверждение диагноза.
- Специалист объясняет пациенту природу выявленной патологии, прогнозирует насколько возможно избавиться от заболевания или, по крайней мере, снизить интенсивность симптоматики. А также дает прогноз состояния здоровья у потомства пациента.
В случае если к врачу обратилась пара, планирующая беременность или уже ожидающая ребенка, врач:
- Информирует родителей о наличии или отсутствии у плода генетических заболеваний или вероятности их возникновения в случае зачатия.
- Рассказывает о тяжести и последствиях таких патологий, рисках для здоровья ребенка и/или родителей, вероятной продолжительности жизни больного малыша.
Также врач дает рекомендации относительно сохранения или прерывания беременности. Но решение о том, сохранять ли беременность принимают сами родители. Заключение врача может стать основанием для проведения аборта на поздних сроках.
На первом этапе консультации врач организует следующие мероприятия:
- Сбор анамнеза, в том числе проведение устной беседы на предмет установления генетических патологий или факторов, которые могли способствовать их появлению.
- Внешний осмотр пациента (при необходимости).
- Направление больного на дообследование к другим узкоспециализированным врачам.
- Назначение исследований. Анализ их результатов и постановка точного диагноза.
В этом видео врач-генетик рассказывает об важности генетики в современном мире:
Методы диагностики, которые применяются врачом-генетиком
Во время беременности или в период ее планирования врач может назначить проведение таких видов исследований:
- Сбор информации о патологиях не менее 3 поколений близких родственников пары при помощи генеалогического метода.
- Ультразвуковое исследование плода на предмет выявления патологий развития.
- HLA-тест или определение генетической совместимости супругов.
- Изучение возможных генетических аномалий эмбрионов, которые получены методом ЭКО. Исследование проводится перед имплантацией эмбрионов в матку женщины.
- Комбинированный неинвазивный скрининг маркеров будущей матери и плода после зачатия.
- В некоторых редких случаях проводится инвазивный скрининг плаценты, околоплодной жидкости, плода (амниоцентез, плацентоцентез, кордоцентез, фетоскопия).
- Биохимический скрининг, который позволяет выявить хромосомные отклонения у плода.
Скрининг новорожденных и детей старшего возраста проводится по показаниям специалиста. В случае обнаружения болезни процедуру проводят повторно, после чего назначают лечение или реабилитацию.
Инвазивные исследования травматичны как для матери, так и для ребенка, но иногда без них просто нельзя обойтись. Показания для их проведения следующие:
- Абсолютные – отягощенная наследственность, наличие наследственных патологий у отца или матери плода. А также наличие в семье ребенка с генетическими отклонениями, плохие результаты стандартных обследований во время беременности, возраст беременной старше 35 лет.
- Относительные – сложное течение беременности, тяжелые соматические, в частности, эндокринные заболевания у женщины (диабет), инфекции на ранних сроках беременности. А также прохождение беременной рентгена, прием тератогенных (стрептомицин, тетрациклин, литий, диазепам, имипрамин, нортриптилин, аспирин и другие) или мутагенных медикаментов.
Для проведения инвазивных исследований у беременной существуют и противопоказания:
- Кожные инфекции в области живота и матки.
- Острая форма любого заболевания или обострение хронической формы.
- Высокая температура у женщины или просто неудовлетворительное состояние здоровья, недомогание.
- Угроза прерывания беременности, патологии матки или плаценты.
Методы лечения и профилактики, которые может назначить врач-генетик
Методы и способы терапии генетических, наследственных заболеваний зависят от вида патологии, клинической картины, возраста пациента и симптоматики. Однако все их можно условно обобщить, классифицировать, так сказать, по принципу действия:
Паллиативное и патогенетическое лечение
Воздействие на симптомы и механизмы развития болезни. Такие методы терапии предполагают облегчение состояния и улучшение здоровья пациента, но генетическая патология остается, и будет передаваться потомству:
- Диетотерапия – обеспечивает поступление в организм веществ, которые самим организмом вырабатываются в недостаточном количестве. Помогает снимать тяжелые симптомы некоторых заболеваний.
- Медикаментозная терапия или введение в организм недостающего фактора – ферментов, белков и т.д., переливание крови. А также назначение обезболивающих, противосудорожных, антигистаминных и других препаратов.
- Хирургическое лечение – удаление или пересадка органов, коррекция повреждений, пластические операции.

Евгенические мероприятия
Заключаются в компенсации естественных недостатков пациента через фенотип (совокупность индивидуальных биологических свойств и признаков конкретного организма). Включают симптоматическую, патогенетическую терапию, лечение адаптивной средой. На сегодняшний день данный метод также не позволяет полностью устранить наследственные дефекты или уменьшить количество мутировавших ДНК.
Этиотропное лечение
Воздействие на причину патологии, кардинальное и полное исправление аномалий и остановка передачи заболевания потомству. В настоящее время методики такой терапии еще не разработаны. Ведутся работы в области генной инженерии.
К методам профилактики возникновения и передачи генетических заболеваний относят медико-генетическое консультирование, пренатальную диагностику и диспансеризацию.
Где найти хорошего врача-генетика
Врач-генетик это востребованный специалист, но найти его в штате обычной поликлиники практически невозможно. Также редко можно встретить кабинет генетика в помещении женской консультации или в районной поликлинике. Однако к выбору этого специалиста нужно подойти максимально ответственно. Ведь именно от его компетенции и опыта зависти здоровье человека, его семьи и будущих детей супружеской пары.
Наиболее квалифицированные специалисты генетики работают в частных поликлинических медицинских и пренатальных центрах. Но в таких заведениях прием у врача-генетика и других докторов будет платным, как и проведение исследовательских работ. Альтернативный вариант – обратиться в специализированное государственное мед. учреждение, к примеру, в Медико-генетический научный центр.
Врач-генетик – это специалист по широкому спектру генетических и наследственных заболеваний. Он помогает выявить нарушения на генетическом уровне у взрослых пациентов, а также у детей и плода во время беременности. Методов диагностики, используемых генетиком, существует достаточно много. Способы лечения генетических отклонений на данный момент ограничиваются симптоматическими и патогенетическими, но не этиологическими методиками.
Генетика — наука, в основе которой - изучение генетических механизмов наследственных заболеваний. Учитывает роль генетических факторов при любых видах патологии, разрабатывает способы диагностики и профилактики наследственных заболеваний.
Врожденные пороки развития могут возникать внутриутробно — это необязательно наследственные заболевания. Очень часто мутации плода возникают впервые. Повлиять на это могут электромагнитные излучения, химические вещества (гербициды, мышьяк, бензол), прием лекарственных средств и перенесенное (краснуха, грипп).
На консультацию к генетику, как правило, направляют, в таких случаях:
- Пара идет к генетику по собственному желанию на этапе зачатия ребенка. Генетик может спрогнозировать состояние здоровья будущего ребенка, учитывая вероятность возникновения наследственного либо ненаследственного заболевания. Медик составит родословную, определит группу риска по наследственным заболеваниям, посоветует какие анализы и исследования нужно провести, чтобы избежать генетической патологии. Если в семье будущих родителей есть родственники с генетическими заболеваниями или у пары — , им тем более стоит обратиться к генетику. Он же подскажет, связаны ли проблемы с зачатием, и вынашиванием с генетикой. Как правило, 5 парам из 100 не обойтись без консультации и помощи генетика по медицинским показаниям.
- Если у беременной женщины либо в ее семье болели или есть наследственные болезни.
- Если предыдущий малыш родился с пороками развития или хромосомной патологией до 9 месяцев.
- Когда женщина входит в возрастную группу риска: рожает ребенка после 35.
- Употребление беременной медицинских препаратов, или наркотиков до 3-го месяца беременности.
- Основанием для посещения генетика могут стать и результаты ультразвукового и биохимического исследований. Например, если при УЗИ были обнаружены явные физические отклонения, а при биохимических — вне нормы уровень протеина, альфафетопротеина и хорионического гонадотропина.
- Когда у женщины эндокринные нарушения либо в период беременности она перенесла вирусные инфекции, которые могут привести к выкидышу или вызвать пороки развития плода. Одна из самых опасных — краснуха, герпес, цитомегаловирус, .
Неплохо при планировании беременности, если консультацию пройдет и будущий отец ребенка. Андролог исследует его спермограмму. Если обнаруживаются нарушения сперматогенеза, назначают цитогенетическое исследование, в ходе которого исследуют хромосомный набор.
Генетические исследования до зачатия
Генетик на консультации соберет данные о состоянии здоровья супругов, проведет их осмотр. Он также тщательно изучит родословную, генеалогическое древо с описанием родственных связей, состояние здоровья родственников. При этом он будет спрашивать об их возрасте и заболеваниях, причинах смерти и возрасте смерти. Генетик будет опрашивать, анкетировать. Как правило, начинается с бабушки и дедушки по материнской линии. Специалист учтет все бесплодные браки, выкидыши, аборты.
При желании можно пройти исследование хромосомного набора будущих родителей. У них возьмут кровь, выделят из нее лимфоциты, стимулируют их в пробирке, чтобы они начали делиться, обработают специальным веществом, оно остановит процесс деления клеток именно на той стадии, когда видны хромосомы. Генетик исследует под микроскопом 11-13 клеток на предмет выявления изменений хромосомного набора.
Генетические исследования во время беременности
Во время беременности один из главных методов выявления нарушений в развитии внутриутробное обследование — его проводят ультразвуком -либо биохимические исследования. При УЗИ плод сканируют, этот метод абсолютно безвреден и безопасен. При проведении биохимических исследований — у беременной берется кровь, определяют биохимические маркеры. Вышеперечисленные манипуляции называют неинвазивными методами.
Инвазивные, в отличии от выше названных, предполагают медицинское «вторжение» в полость матки: таким образом специалисты берут материал для исследования, чтобы наиболее точно определить кариотип плода. Это такие методы, как биопсия хориона, амниоцентез, плацентоцентез и кордоцентез. Забор клеток проводят из плаценты, околоплодных вод, крови из пуповины плода. Это опасный метод исследования, поэтому проводят его только по строгим медицинским показаниям. Например, если мать носитель гена гемофилии, а пол будущего ребенка — мужской. Инвазивные методы исследований проводятся только под ультразвуковым контролем и в дневном стационаре, поскольку после них женщина еще пару часов должна находиться под медицинским контролем.
Забор клеток из плаценты - биопсия хориона. Ее проводят на 9-12 неделях. Производят пункцию передней брюшной стенки. Процедура недлительная, результат готов на 3-4 день. Вероятность выкидыша после проведения процедуры - 2%. Зато при выявлении генных патологий возможно прервать беременность на ранних сроках.
Взятие амниотической жидкости — амниоцентез — производится на 16-24 недели. Это самый безопасный из инвазивных методов. Процент осложнений после него — 1%. А вот результата придется ждать очень долго, поскольку специалисты будут «растить» клетки, а на это потребуется время.
Пункция пуповины плода, забор пуповинной крови - кордоцентез — проводят на поздних сроках: 22-25 неделя. Очень точный метод исследования, срок анализа — до 5 дней.
Неинвазивные методы проводятся всем беременным женщинам, а вот для инвазивных необходимы веские показания.
Профилактика генных заболеваний
Как это ни странно, но возможно проведение профилактики генных заболеваний. Безусловно, прежде всего стоит задуматься об этом ДО зачатия. Обоим супругам стоит пройти курс терапии, принимать витамины, бросить курить, отказаться от алкоголя и свести к минимуму контакт с вредными веществами. А те, у кого в семьях были наследственные патологии, должны пройти ДНК-тестирование.
В витаминах, которые пара принимает за пару месяцев до зачатия, должны содержать фолиевую кислоту (до 0,4-1 мг в сутки), аскорбиновую кислоту, a-токоферол, витамины группы В. На пороге зачатия супругам стоит задуматься и о правильном питании. Есть зелень, бобовые, печень. Это пойдет на пользу как организмам родителей, так и будущего ребеночка.
И не забывайте — строгое выполнение предписаний вашего врача, своевременное проведение исследований, диагностик и сдачи анализов сведет к минимуму вероятность возникновения генных заболеваний. Но а если такое и случилось — помните, в наше время медицина способна совершать чудеса.
Специально для - Мария Дулина
Заведующий лабораторией функциональной геномики Медико-генетического научного центра Михаил Скоблов рассказал, к чему в итоге приведут исследования в области медицинской генетики и почему первый «отредактированный» человек, скорее всего, родится в Китае.
Начну с того, что коротко расскажу о себе. Я больше десяти лет работаю в Медико-генетическом научном центре, который занимается генетическими заболеваниями человека - тем, как они устроены, каковы их причины - и разрабатывает разные подходы для их диагностики и лечения. Также я работаю в Московском физико-техническом институте, где созданы хорошие условия для занятий наукой. В МФТИ меня в первую очередь интересуют студенты - талантливые ребята, которые уже сейчас могут стать участниками научного процесса, в частности, помогать обрабатывать огромное количество данных, продолжающих накапливаться в области биологии и медицинской генетики.
А что же это такое - медицинская генетика? Одно из простых объяснений: это наука, занимающаяся выяснением роли генов в возникновении патологий у человека. Как известно из школьного курса, вся генетика пошла от Менделя (Грегор Иоганн Мендель - австрийский ботаник, монах-августинец, основоположник учения о наследственности. - Р ед. ); так вот, те же самые классические законы наследования, им прописанные, лежат и в основе современной медицинской генетики.
Начнем с наследственных болезней. Я расскажу, как их находили, как описывали, как изучали. Вообще это довольно сложный вопрос. Вычленить генетические заболевания долгое время не удавалось. Это совсем не простая задача. Но основным краеугольным камнем в медицинской генетике является понимание наследования заболеваний. И в основе этого лежит так называемая родословная семьи больного.

Квадратиками в таких «родословных» всегда обозначаются лица мужского пола, кружочками - лица женского пола. Вот у них образуются дети, которые тоже могут давать потомство, и так далее. И вот в каком-то поколении возникает один больной член семьи, и понятно, что его болезнь может как-то наследоваться. И тут возникает та самая генетическая компонента, которую можно вычленить, расписать, с ней медицинская генетика уже может начинать работать.
Самое первое вычленение генетической компоненты случилось относительно недавно - в 1966 году. Был такой ученый Виктор Алмон Маккьюсик, который создал каталог аутосомно-доминантных, аутосомно-рецессивных и Х-сцепленных фенотипов (то есть то, как люди выглядят, как в них проявляются заболевания). И с тех пор весь мир занимается исследованиями и сбором информации о том, как выглядят генетические заболевания, как они устроены. На сегодняшний день их описано очень много - больше восьми тысяч. Существует онлайн-база данных OMIM (Online Mendelian Inheritance in Man) , в которой любой ученый, если он провел грамотное исследование, может оставить запись, тем самым обогатив науку.

Какие-то заболевания известны очень хорошо - мы знаем их молекулярные основы и понимаем, из чего они происходят. Для каких-то вcе еще не хватает информации. А про какие-то болезни пока только предполагается, что они могут быть генетическими. Но это самая важная основа медицинской генетики: мы имеем описания заболеваний, которые на сегодняшний день удалось сделать, и их теперь можно исследовать.
В целом моногенные болезни - то есть когда поломки в каком-то гене приводят к заболеванию - проявляются в раннем детском возрасте. Большая их часть - почти 90% - диагностируются в младенчестве. Менее 10% проявляется после полового созревания и только 1% - в конце репродуктивного периода. Логика понятна: если происходит какая-то поломка в генетическом материале, перестает функционировать какой-то белок, то, как правило, проявления этой поломки видны с первых дней жизни, а очень часто даже внутриутробно. Но если все-все заболевания сложить, то - в случае моногенных заболеваний, когда поломка в одном гене приводит к одному заболеванию, - частота их проявлений составляет 0,36%. Скажу иначе: из тысячи человек только четырем грозит быть обладателями генетического заболевания. Но все эти болезни исследуются самым подробным образом. Что это за болезни? В России наиболее часто встречающимися являются следующие:

Для муковисцидоза: один больной встречается на восемь тысяч человек. Для фенилкетонурии: один на десять тысяч. То есть самое частое заболевание - оно же и редкое. Но суммарно мы имеем достаточно большую цифру.

У каждого из нас есть два набора хромосом: одни пришли от папы, другие от мамы. В случае аутосомно-рецессивного заболевания каждый из родителей может нести поломки гена в одной хромосоме - одна поломка в маминой, другая в папиной. Соответственно, когда у них рождаются дети, то возможны три варианта: рождается больной ребенок, у которого поломки двух копий генов, рождается двое детей, и у каждого по одной поломке, или ребенок, у которого нет ни одной поломанной копии гена. То есть в случае аутосомно-рецессивного заболевания в потомстве только один ребенок может иметь обе копии поломанных генов, в результате чего и возникает заболевание. Считается, что в среднем в популяции каждый из нас может быть носителем восьми или даже десяти мутантных аллелей (то есть разных форм одного и того же гена). То есть мы можем (не дай бог, конечно) встретить партнера, у которого будет поломка в том же самом гене, и это приведет к тому, что будут рождаться дети по вот такому распределению. Аутосомно-рецессивный тип наследования встречается почти у половины всех генетических заболеваний человека.

Второй вариант - аутосомно-доминантный тип наследования. Здесь картина еще проще: достаточно поломки лишь в одной копии гена, и возникает заболевание. Поэтому если мы имеем одного больного родителя, то это заболевание будет четко наследоваться с 50-процентной вероятностью его детьми. Почему здесь одно наследование, а там другое? Ну, вот так устроены гены. Иногда ген настолько важный, что его недостаток приводит к тому, что заболевание возникает. А бывает, что у детей или у самих родителей половина копий генов нормальная, половина с мутацией, но срабатывает компенсаторный механизм, который помогает организму с этим справляться, и заболевание никак не развивается.
Откуда берутся эти самые поломанные гены с этими самыми мутациями? Понятно, что мы имеем в своих клетках ДНК, и ДНК эта очень-очень большая. Три миллиарда нуклеотидов! Соответственно, когда клетки делятся, как бы ни был точен процесс деления, возникают ошибки. Несмотря на то что у нас в клетках существуют механизмы, которые смотрят за тем, чтобы ошибок не было, и даже репарируют неправильные замены, - все равно какая-то часть мутаций возникает и наследуется. И долгое время было непонятно: а как же часто это происходит, как это все устроено? И лишь недавно - буквально в последние несколько лет - вышло несколько очень мощных научных работ. Геномы здоровых и больных людей полностью секвенировали, чтобы возможно было оценить, как возникают новые мутации относительно первого поколения и второго, и оказалось, что в среднем от отца дети наследуют около сорока каких-то новых изменений. То есть в геноме отца этих изменений нет, а у ребенка они появляются. И, что самое интересное, в тех же работах показано: чем старше отец, тем больше в его ДНК поломок передается потомству. К женщинам это, кстати, не относится. В среднем от матери ребенку передается порядка десяти-двадцати замен, но это число не зависит от возраста матери. Повторю еще раз. Смысл в том, что если мы возьмем двух абсолютно здоровых людей и у них родится ребенок, то у малыша будет примерно сорок новых замен от папы и двадцать новых замен от мамы, то есть он будет иметь порядка шестидесяти замен в геноме, которых у родителей нет. И понятно, что эти шестьдесят изменений могу находиться в любом месте. Они могут быть в каких-то важных генах, а могут быть в генах, которые вообще не имеют никакого смысла. Но вероятность того, что изменения эти все же могут повредить какой-то ген и возникнет заболевание аутосомно-рецессивного типа или аутосомно-доминантного, есть всегда. И с этим мы вообще ничего сделать не можем - так устроена природа. И она при этом все-таки довольно совершенна. Вы только представьте: три миллиарда нуклеотидов удваиваются при делении клетки, и это все довольно сложный, большой процесс, и только сорок ошибок могут при этом возникнуть. Заболевания эти всегда были, есть и будут, и человечеству от них не избавиться. Но что самое важное - и это то, чем медицинская генетика занимается, на что направлена, - теперь у нас есть ДНК-диагностика.

Зачем диагностируют генетические заболевания? В первую очередь, для того, чтобы человек понимал свою судьбу. Когда человек чем-то болен, знание и само понимание природы этого заболевания - как оно устроено, почему возникло - психологически сильно облегчают жизнь. Второй и зачастую самый важный момент: ДНК-диагностика нужна для того, чтобы, воспользовавшись знанием, люди могли запланировать рождение здоровых детей. И сейчас я расскажу про то, как это устроено.
Генетических заболеваний много, и причин, по которым они возникают, тоже много. Самые первые исследования этих причин выглядели очень просто: все, что могли сделать ученые 50-60 лет назад, - это посмотреть в микроскоп и увидеть, как устроены хромосомы человека. И сегодня мы знаем, что у человека 23 пары хромосомы. Все возникающие аномалии относительно этой нормы ученые регистрируют, и описывают, и связывают с какими-то генетическими заболеваниями. Вот картинка, в которой несложно разобраться, если внимательно посмотреть, что же такого в ней неправильного.

Легко заметить, что у 21-й хромосомы три копии вместо положенных двух. Не заметить это в микроскоп даже студенту сложно. И понятно, что такое вот аномальное увеличение копий хромосом - как и, наоборот, уменьшение - приводит к заболеванию. То же самое, если хромосома имеет какую-то чрезмерную длину или становится короче. И отсюда возникают хромосомные заболевания. Они представляют собой очень большую группу - около 1% новорожденных имеет такие патологии (и около 2% детей рождается с хромосомными патологиями у женщин старше 35 лет; безусловно - так уж устроена биология - с возрастом некоторые процессы начинают работать хуже, в том числе эмбриональное развитие и многое другое). Вообще статистика хромосомных аномалий очень интересным образом устроена. На 10 тысяч беременностей, которые статистически можно проанализировать, мы имеем порядка 9 тысяч с нормальными хромосомами и порядка 800 случаев с патологиями. И среди этих 800 - вот так уж опять устроена природа - лишь 50 случаев приводят к тому, что рождаются дети, имеющиеся какие-то аномальные вещи. Остальные беременности, как правило, замирают, не развиваются и заканчиваются самопроизвольными выкидышами. С одной стороны, это хорошо. Природа понимает, что должен быть нормальный набор хромосом, а если что-то не так - хромосом становится больше, меньше, теряются какие-то важные фрагменты, - на клеточном уровне запускаются процессы, которые беременность останавливают. С другой стороны, в каких-то случаях беременность продолжается, несмотря ни на что. Один из самых известных примеров - трисомия 21-й хромосомы, которая приводит к синдрому Дауна.
Конечно, на сегодняшний день существуют разные способы всего этого избежать. Микроскопический метод наблюдения за количеством и качеством хромосом, существующий очень давно и очень успешно, потихонечку вытесняется более современным и чувствительным методом, который называется «микроматричный анализ».

Я совсем кратко обрисую, как он устроен: берутся ДНК пациента и контрольная ДНК, хитрым образом готовятся, флуоресцентно метятся и на специальных матрицах гибридизуются, в результате мы видим хромосомы и видим флуоресцентный сигнал, который поступает от разных фрагментов ДНК больного. В каких-то случаях сигнал возрастает, и это означает, что в этом месте возникают копии генов, в каких-то, наоборот, пропадает, и это означает, что какой-то участок в гене был, но пропал. То есть в одном случае возникает дупликация, в другом - делеция. Микроматричный анализ очень чувствительный, и с помощью него происходящие события можно разглядеть с предельно высокой точностью.
Однако основным методом диагностики было и остается секвенирование ДНК. Оно было изобретено в 1980 году замечательным ученым Фредериком Сенгером, который придумал, как можно определять те самые нуклеотиды, из которых состоит наша ДНК. На сегодняшний день такого рода анализ поставлен на поток, его делают практически во всех ДНК-диагностических лабораториях мира. Делается он очень быстро, эффективно, с помощью него можно исследовать отдельные участки генов. Грубо говоря, это основная машина медицинской генетики. Поиск мутаций генов с помощью секвенирования ДНК очень простой: на выходе мы получаем хроматограмму, где за каждым всплеском сигнала стоит какая-то конкретная буква. Когда мы секвенируем ДНК больного, то мы можем обнаружить, что у здорового человека в одном месте буква Т, а у больного в том же месте - буква Г. Найти мутации в каких-то конкретных генах - задача несложная. Главное - понимать, где эти мутации смотреть.

Следующий шаг развития ДНК-диагностики - массовое параллельное секвенирование. Изобретены такие мощные машины, которые могут отсеквенировать ваш геном весь и сразу, то есть все-все хромосомы, все-все гены за один анализ будут проанализированы и расшифрованы. Технология эта появилась относительно недавно и долгое время работала недостаточно качественно. Сегодня все ошибки устранены, и массовое параллельное секвенирование является одним из самых точных и доступных большинству людей анализов. Сделать его может каждый - стоит это порядка 30 тысяч рублей. Сейчас машины для секвенирования выглядят вот так:

Но самое интересное, что они, как ожидают (и правильно делают) ученые, будут в ближайшем будущем вытеснены совсем маленькими, очень компактными мини-секвенаторами, которые будут подключаться к USB -порту. На сегодняшний день эта технология тестируется - пока, правда, делает много ошибок, - но ожидается, что такой аппарат будет стоить всего-то около 200 долларов и будет выглядеть как-то так:

В какой-то мере очень даже хорошо, но в то же время и плохо. Появление таких технологий, способных к подобному роду анализов, привело к тому, что в развитых странах - в частности, в Англии и Нидерландах - бюджетные больницы сделали такой анализ обязательным для всех, кто к ним приходит. Причем неважно, имеет человек генетические заболевания или нет: как только он записался на прием к врачу, ему сразу делают секвенирование генома. Это было введено в 2011 году - то есть относительно недавно, - и сейчас клиник, практикующих такой подход, становится все больше. И все было бы прекрасно и здорово, но на руки врач получает разные буковки - A, Т, Г, Ц, которые могут следовать друг за другом в разном порядке, и количество этих буковок у каждого из нас - порядка трех миллиардов штук.

Самая сложная задача этого подхода (секвенирование генома и его последующий анализ) заключается в том, чтобы расшифровать смысл этой последовательности, интерпретировать ее, понять, где в ней есть мутации, которые вызывают заболевания или предрасположенность к ним, а где их нет. Как только люди научатся понимать эту расшифровку, «читать» эту аннотацию, так сразу начнется следующий этап развития медицинской генетики. Но пока этого не произошло, вряд ли будет полезным, если мини-секвенаторы, так сказать, войдут в наши дома.
Осознание этой проблемы началось вот с этих двух замечательных людей. В 2007 году вышли - параллельно и практически одновременно - две работы, в которых были просеквенированы персональные геномы Крейга Вентера и Джеймса Уотсона (да-да, того самого, который открыл двухцепочечную структуру ДНК, действительно великого ученого; в знак того, что он так много сделал для науки, ему был преподнесен вот такой подарок). В общем, вышли две эти работы по секвенированию индивидуальных геномов человека, в которых ученые пытались вычленить смысл из этой последовательности, и - ничего у них не получилось. Потому что при анализе были найдены гены, отвечающие за конкретный фенотип (цвет глаз, цвет волос) или ответственные за возникновение каких-то заболеваний, но по факту проявлений этих обнаружено не было. Или, наоборот, у Вентера и Уотсона были заболевания и разные физиологические состояния, но ничто в «аннотации» на них не указывало. Возникла пропасть. Вроде знаем буквы - A, Т, Г, Ц, но правильно интерпретировать их смысл не умеем. Пропасть эта имеется до сих пор. Почему? Потому что геном человека очень большой, и если мы просеквенируем ДНК любого из нас, то в результате получим около трех миллионов каких-то индивидуальных различий, которые будут отличать нас друг от друга. Что и было в свое время сделано с Вентером, Уотсоном и другими неизвестными людьми: когда их отсеквенировали, выяснилось, что 3,2 миллиона нуклеотидов отличают Уотсона от всех других. И разобраться, важны ли эти три миллиона и какие особенности важнее других, пока очень и очень сложно. Даже если брать не весь геном, не всю длинную последовательность ДНК, а рассматривать только значимые участки, где содержатся гены, из которых образуются белки, выполняющие какую-то функцию. Таких участков в геноме около одного процента. Суммарно во всех них содержится от 30 до 70 тысяч геномных различий. И разобраться, какие влияют на работу белка, а какие не влияют, с точки зрения медицинской генетики пока что является очень сложной задачей. Работа потихонечку движется, и опять-таки в этом помогает подход, который был обнаружен в самом начале медицинской генетики, - анализ родословной больного. Когда нет нужды сравнивать ДНК данного конкретного человека с ДНК других людей, а можно сравнить с ДНК родственников, то есть генетически близких индивидуумов. Вот ДНК здорового брата, а вот больного - какая разница есть между ними? В этом случае найти причину заболевания становится гораздо легче.
Подобные работы на сегодняшний день как раз являются самыми успешными. И вот одна из них: мальчик болел невропатией, просеквенировали геном родителей и геном мальчика и по разнице того, что есть у родителей, с тем новым, что нашли у ребенка, обнаружили мутацию в гене SLC26A3 , и стало понятно, откуда это заболевание, даже были предложены какие-то способы его компенсировать.

99% генетических заболеваний неизлечимы на сегодняшний день. Никак мы пока не можем помочь людям. И то, что медицинская генетика дает, - это лишь предупреждение заболеваний. Я тут составил такую широко известную шараду - «лечить нельзя предупредить», и сейчас мы проговорим все, что подходит под заголовок, который получится из шарады, если запятую поставить после второго слова. То есть - «лечить нельзя, предупредить». И как же предупреждают? Первый способ: ДНК-диагностика носительства мутаций. Вот интересный случай, который описывает, насколько этот метод эффективен и правилен. Есть такое генетическое заболевание Тея-Сакса - очень тяжелое, очень редкое. В возрасте около полугода у детей возникает остановка в психическом и физическом развитии, постепенно теряются зрение, слух, способность глотать, ребенок погибает в возрасте примерно четырех лет. Известно, что мутация, вызывающая это заболевание, находится в гене HEXA , что это аутосомно-рецессивный тип наследования, то есть оба родителя имеют по поломанной копии гена и ребенок наследует обе поломки. Так уж устроено наше существование, что в каких-то странах, которые живут обособленно и закрыто, такого рода заболевания встречаются очень часто. В общем, в случае Тея-Сакса это Израиль. И конкретно евреи-ашкеназы. Один больной ребенок на три тысячи новорожденных. Заболевание тяжелое, а Израиль - это государство, которое заботится о здоровье нации. Потому на государственном уровне было введено обязательное тестирование на носительство мутаций в гене HEXA , и буквально через несколько лет в Израиле стал рождаться лишь один больной ребенок на много сотен тысяч. Похожая история была в Финляндии, которая в последние 300 лет вела себя очень обособленно, не сильно взаимодействуя с миром, и это привело к тому, что отдельные генетические заболевания у финнов стали встречаться очень часто. У них тоже была введена скрининг-программа на носительство сразу нескольких болезней - и за весьма короткий срок их все активнейшим образом фактически элиминировали.

Несколько лет назад в России тоже запустили программу под названием «неонатальный скрининг». То есть, как только рождается ребенок, у него из пятки сразу берут несколько капелек крови и проводят ДНК-диагностику на самые частые в нашей стране генетические заболевания: адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию. Делается это все для того, чтобы на ранних этапах понять, как можно помочь человеку, максимально компенсировать патогенный эффект, не дать ему развиться.

Следующий вариант диагностики - пренатальная диагностика. На ранних сроках беременности аккуратно, не повредив ни плод, ни внутренние органы матери, берут кое-какие части хориона, то есть оболочки плода, по которым делают генетический анализ будущему ребенку, чтобы понять, несет ли он какие-то поломки в своих генах. Если выясняется, что поломки присутствуют, матери предоставляется выбор: прервать беременность или продолжить. Это очень важно - предлагается выбор. Именно так устроено генетическое консультирование: не существует никаких строгих правил, человек сам решает, как ему с этим существовать.

Благодаря появлению мощных секвенаторов теперь есть неинвазивная пренатальная диагностика. Устроена она очень интересно. На ранних сроках беременности - например, на сроке в десять недель - у матери берут кровь из вены. Известно, что в ходе развития плода какие-то его клетки отмирают, ДНК их крошится и попадает в кровоток матери. И если взять у матери кровь и воспользоваться мощным секвенатором, то с помощью специальных алгоритмов можно идентифицировать, какая ДНК материнская, а какая плода, и увидеть, есть ли в геноме плода какие-то замены, мутации. И если мутации есть, то матери опять же предоставляется выбор.

Венцом всех трудов генетиков на сегодня является так называемая преимплантационная генетическая диагностика. Она появилась совсем недавно, является самым сложным, самым трудоемким и самым дорогим диагностическим методом, но позволяет получить здорового на сто процентов ребенка в подавляющем большинстве случаев. Сразу оговорюсь, такая диагностика нужна лишь в тех случаях, когда в лабораторию приходит супружеская пара и говорит: вот у нас первый ребенок родился с таким-то генетическим заболеванием, но мы хотим, чтобы следующий обязательно был здоровым. Генетики проводят анализ всей семейной истории, вычленяют ген с конкретной мутацией и понимают, что нужно делать, чтобы этой мутации у будущего ребенка не было. Как это происходит? У женщины вызывают суперовуляцию, в результате которой получают какое-то количество яйцеклеток. После этого в лабораторных условиях проводится экстракорпоральное оплодотворение. Спустя несколько дней из оплодотворенных яйцеклеток без какого бы то ни было урона для будущего эмбриона отбирают одну-единственную клетку, по которой проводят генетическую диагностику. И если удается получить информацию о том, что у данной оплодотворенной яйцеклетки на стадии бластомера не содержится никаких мутаций, то именно эта яйцеклетка подсаживается матери, которая через девять месяцев даст совершенно здоровое потомство.
Медицинская генетика разработала много разных подходов, позволяющих создать условия, в которых возможно избежать возникновения генетических заболеваний, но, конечно же, в случае новых мутаций, приводящих к возникновению наследственных заболеваний, мы не можем ничего прогнозировать. В результате рождаются больные дети. И понимание того, что их надо лечить (раз уже не смогли предупредить), - это очень и очень актуальная задача. И наука движется и в эту сторону тоже. Главная проблема состоит в том, что речь идет о восьми тысячах заболеваний. Разработать какой-то универсальный подход, который позволил бы в любом случае вылечить все, невозможно даже чисто теоретически. Поэтому для каждого случая генетики изобретают индивидуальные решения, индивидуальные технологии.

Вот здесь приведена диаграмма, на которой указаны самые разные терапевтические стратегии, применяющиеся для попыток лечения генетических заболеваний обмена веществ. Видно, что в каких-то случаях применяют хирургию, в каких-то - тканевую трансплантацию или трансплантацию костного мозга. Один процент занимает генная терапия, когда осуществляется доставка здоровой копии гена. В каких-то случаях пытаются ограничивать болезнь диетой или приемом лекарственных препаратов. В общем, подходов много.
Что касается диеты, то в некоторых случаях она устраняет заболевание практически полностью. Два широко известных заболевания - галактоземия и фенилкетонурия. Первое - это нарушение углеводного обмена, когда фермент, который усваивает молочный сахар, мутировав, перестает его расщеплять. Но когда рождается ребенок, он, понятно, питается исключительно материнским молоком. И в этом случае неусваивание молока потихонечку приводит к тому, что начинают развиваться разные патологии - в частности, желудочно-кишечные проблемы, цирроз печени, катаракты. Все это происходит буквально в течение первых недель и, к сожалению, довольно часто приводит к летальному исходу. Тем временем всего лишь посредством удаления молока из рациона ребенка можно сделать так, что это врожденное генетическое заболевание не будет проявляться. То же самое с фенилкетонурией - заболеванием, которое входит в пренатальный скрининг в России. Фермент, ответственный за метаболизм аминокислоты фенилаланина, мутировав, перестает работать. Но если убрать из пищи продукты, которые содержат этот самый фенилаланин (в том числе некоторые орехи, грибы, некоторые молочные продукты), ребенок будет развиваться здоровым. Однако таких историй про диеты совсем немного, по пальцам перечесть. Ученые пытаются для каждого больного подобрать питание, чтобы как-то облегчить его существование. Но все заболевания разные, и мутации не всегда приводят к тому, что ген сломался и больше не работает. Иногда функция белка сломана частично и он работает не так эффективно, поэтому достаточно что-то где-то слегка компенсировать - и эффект значительный.
Вероятно, что именно в Китае будет сделан - если уже не сделан кулуарно, что тоже все обсуждают, - «отредактированный» человек.
В целом способы терапии наследственных заболеваний можно разбить на две группы. Первая - за счет низкомолекулярных соединений, когда можно подобрать какую-то таблетку, которая скомпенсирует существующие поломки. Несмотря на то что мы все привыкли пить таблетки, в случае с наследственными заболеваниями это очень редко работает. А вот то, что должно чисто теоретически всегда работать - и в случае с генетическими поломками в первую очередь, - это использование разных молекулярных методов, куда сейчас и движется вся медицинская генетика. Самое интересное, что для того, чтобы использовать все эти подходы, существует целый арсенал разных вариантов. Есть методы, которые позволяют активировать работу каких-то конкретных генов: ген не работает, и мы можем сделать так, чтобы он в данной клетке активно заработал. Или, наоборот, работает мутантный ген, производит токсичные продукты, но существуют подходы, которые могут подавить его работу селективно, направленно, чтобы именно он среди всего генного многообразия перестал работать.
Самое последнее и интересное, что родилось в генетике буквально пять лет назад, - это редактирование мутантной копии гена. Подходы, которые позволяют исправить мутацию. Я расскажу об этом и о том, куда это все движется, но сперва напомню постулат, который всем нам, по идее, известен, - центральную догму молекулярной биологии. Помните, я рассказывал о великом ученом Джеймсе Уотсоне? Так вот, у него был друг - Фрэнсис Крик, с которым они вместе открыли двухцепочечную структуру ДНК. Потом Уотсон стал заниматься одними вещами, а Крик - другими (хотя оба работали в области молекулярной биологии). Но так или иначе именно Крик сформировал на основе структуры молекулы ДНК эту самую центральную догму: у нас есть ДНК, с нее получается РНК, с нее получается белок, являющийся венцом всей этой истории, который дальше как-то функционирует, выполняет какие-то функции. На сегодняшний день описано огромное множество белков, объяснено, как они устроены, какие у них есть части, отвечающие за функционирование. Для чего все это описывается? Для того, чтобы потом построить вот такую огромную генную сеть.


Мы понимаем, какие процессы с какими генами связаны, как эти процессы запускаются, как передаются сигналы из одного места в другое, как они регулируется. Мы понимаем, как применять все эти подходы, чтобы какой-то ген выключить, а какой-то включить. То есть, если возникла мутация в гене, это не значит, что все, конец, мы не можем ничего сделать. Нет, мы можем понять, какой обходной путь активировать, чтобы наладить нормальное существование клетки, нормальный метаболизм. Или - наоборот - какой путь подавить. И фундаментальная наука здесь очень нужна для того, чтобы эти знания дальше можно было использовать в генетике для лечения наследственных заболеваний. Но почему так сложно бывает применять эти подходы? Потому что человек - это многоклеточный организм. То, каким вы меня сейчас видите, - это миллиарды клеток, у каждой своя программа, и все занимаются какими-то своими функциями. В мозгу одни клетки, в мышцах другие. И это все очень сложно устроено, поэтому, если я намерен вмешаться в какой-то процесс, мне будет необходимо добраться не до всего организма в целом, а именно до тех клеток, которые реализуют конкретный фенотип. Если больной страдает от судорог, значит, в нейронах происходит плохая передача сигналов, и мне нет необходимости вмешиваться в работу всех клеток, мне нужно добраться до клеток мозга. Соответственно адресная доставка - самая сложная задача, стоящая сегодня перед учеными. Она легко реализуется, когда есть какой-то конкретный орган, хорошо изолированный, куда можно все доставить без каких-либо проблем. Самый простой пример - это глаз. Так уж заведено природой, что вот он, такой доступный, такой изолированный - и делай с ним что угодно. И довольно много чего с ним уже делают - в том числе применяют генную терапию, когда можно какие-то процессы подкрутить или, наоборот, подавить. Но есть и другой хорошо доступный орган - кожа. Казалось бы, вот она, но - не получается доставить туда материалы, потому что кожа имеет защитный барьер, не позволяющий, чтобы туда попадала всякая ерунда.
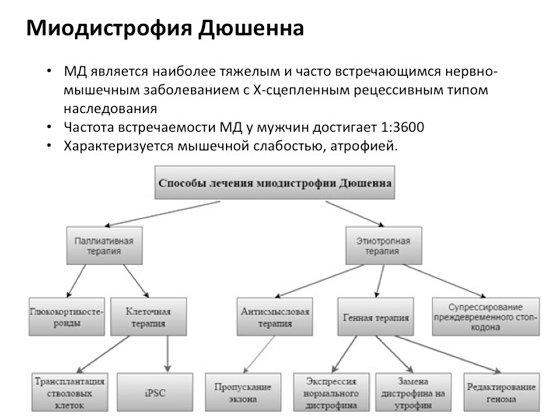
Есть, к примеру, такое заболевание - миодистрофия Дюшенна, очень распространенное. Чтобы его лечить, ученые разрабатывают разного рода подходы. И видите, тут не один подход, над которым ученые работают в течение многих лет, а много подходов. Где-то пробуют клеточную терапию - больному доставляют новые клетки, чтобы понять, будет ему лучше или не будет. Где-то добавляют разные лекарственные соединения. У кого-то получается лучше, у кого-то не получается совсем. Один из последних вариантов: ученые разработали специальное химическое вещество, которое позволяет избегать мутаций, вызывающих появление так называемых стоп-кодонов. Что это такое? В каких-то случаях мутация приводит к тому, что рибосома, когда двигается по РНК и синтезирует белок, доходит до возникающего за счет мутации стоп-кодона, и в результате получается укороченный белок вместо нормального, большого. Укороченный белок не может нормально функционировать. И ученые придумали такое вещество, которое помогает рибосоме при движении по молекуле РНК перестать распознавать эти стоп-кодоны, в результате получается длинный продукт. Это, на самом деле, очень большое достижение - и произошло оно совсем недавно.
Однако, несмотря ни на что, основная история, на которую все очень рассчитывают, - это генная терапия. Когда мы можем копию гена, которая не несет никаких мутаций, каким-то образом доставить в клетку с мутантным геном. Для этого существует так называемый вирусный способ доставки. То есть те самые вирусы, от которых мы болеем, специальным образом модифицируют, убирают все ненужные компоненты, оставляют только структурную часть и используют как транспорт для доставки нормального гена человека. Идея эта придумана очень давно, и сегодня ее пытаются реализовать во многих странах одновременно. Несколько тысяч испытаний сейчас происходит во всем мире.

Под конец я вам расскажу несколько удачных историй. Первая связана с заболеванием, которое называется синдромом дефицита аденозиндезаминазы. Возможно, вы слышали о фильме «Мальчик из пузыря» (или даже смотрели его) - про то, как жил-был мальчик, все время находился в пузыре, мама его ото всего оберегала, а он сбежал из дома и увидел, какой мир прекрасный. Эта история основана на реальных событиях. Мальчика звали Дэвид Веттер, у него было именно такое генетическое заболевание, связанное, по сути, с тяжелой формой иммунодефицита. Грубо говоря, ребенок мог погибнуть от любой инфекции. И когда стало понятно, что он так сильно болен, его изолировали от всего внешнего мира в комнатах, где он прожил довольно долго. Его все время пытались лечить разными методами, разными препаратами. У него была сестра, от которой ему делали пересадку костного мозга, - но и это не помогло. История, в общем, грустная: мальчик умер, не дожив немного до того момента, когда генная терапия была успешно применена к лечению этого заболевания. Выглядит это следующим образом: от больного берут клетки костного мозга, которые отвечают за производство иммунных клеток, с помощью вируса доставляют в них копию гена и затем клетки подсаживают обратно больному. В результате человек получает новый, так скажем, костный мозг с копией нормального гена. История эта была впервые реализована в 1990 году.
Еще одна история касается врожденного амавроза Лебера - это дегенерация сетчатки глаза, довольно редко встречающаяся и возникающая из-за мутации в определенном гене, кодирующем белок, который отвечает за пигментный эпителий сетчатки. Были разработаны специальные вирусные частицы, в которых была нормальная копия гена RPE65 , и больным, страдающим этим заболеванием, были сделали инъекции препарата прямо в глаз. В результате больные, потерявшие зрение или даже с рождения его не имевшие, вновь его обрели при лечении. В прошлом году этот генный препарат был одобрен специальным комитетом FDA , и его должны вот-вот запустить в массовое использование.
Таких историй немало, но наследственных заболеваний, как вы помните, очень много, около восьми тысяч.

Под конец, конечно, мне очень хочется хоть пару слов сказать о такой замечательной технологии, как редактирование генома. Она произвела полнейший фурор в науке. Суть этого редактирования в следующем: есть определенного рода белок, который обладает нуклеазной активностью, то есть может расщеплять ДНК, а за счет одной хитрой РНК мы можем программировать работу белка так, чтобы он разрывал ДНК в каком-то конкретном месте. А дальше возможны два варианта. Для нас сейчас важен один из них: когда белок разорвет ДНК в заранее запланированном месте, содержащем мутацию, можно активировать механизмы клеточной репарации, позволяющие разрыв восстановить так, что возникнет новая копия гена, которая не будет нести мутацию. И создание такого рода белков, которые специфично могут быть куда-то направлены, в какие-то определенные гены, - это очень важный шаг. И при этом очень простой и удобный метод: любой студент в хорошо оснащенной лаборатории может с этим справиться за считанные месяцы. Поэтому сейчас выходит много публикаций о том, где и когда эту технологию применяют, и понятно, что в первую очередь ее пытаются применить для лечения разных генетических заболеваний. И пока, судя по научным статьям, все идет хорошо. Я читал недавно статью в журнале Nature , в которой анализировалось, как в разных странах на сегодняшний день устроены законодательные акты и где впервые должен появиться «отредактированный» человек - неважно, с суперспособностями или просто вылеченный от какого-то заболевания. Если не вдаваться в подробности, то абсолютно все страны это не поддерживают. Но вопрос в том, насколько это глубоко проговорено на законодательном уровне. В общем, в статье говорится, что одна из потенциальных стран, в которой все эти моменты проговорены менее четко, - это Китай. Причем если раньше считалось, что Китай - отсталая в научном плане страна, то сейчас они нас обогнали так, что их уже и не догнать, особенно в биологии. Китайцы вкладывают в это огромное количество денег. Они привлекают специалистов со всего мира, своих посылают обучаться, а потом берут обратно и дают им лаборатории, институты. Они очень активно в этом направлении развиваются. Вероятно, именно в Китае будет сделан - если уже не сделан кулуарно, что тоже все обсуждают, - «отредактированный» человек. И самая первая история, которую долго не могли опубликовать, была про то, что уже демонстрировали метод редактирования генома на человеческих эмбрионах. Ничего страшно там не было, все очень хорошо и правильно было сделано, эмбрионы человека не могли размножаться дальше и были взяты как модельный объект. В общем, эксперимент показал, что при редактировании пока возникает много ошибок. Как это принято в научном сообществе, любая новость такого рода самым активным образом дискутируется: с одной стороны, все понимают - да, все эти технологии, что только что появились, годятся для решения разных задач. С другой стороны, побочные эффекты, которые могут появиться, никто не может предсказать. И потому ученые очень аккуратно, шаг за шагом делают попытки все это проверить и исследовать. Я очень не хочу зря обнадеживать, но, как мне кажется, в ближайшие десять-двадцать лет у нас точно появятся надежные средства для лечения с помощью генной терапии. А пока имеем то, что имеем.
Записала Наталья Кострова